Dr. Nieto González, Ana
Especialista en Reumatología
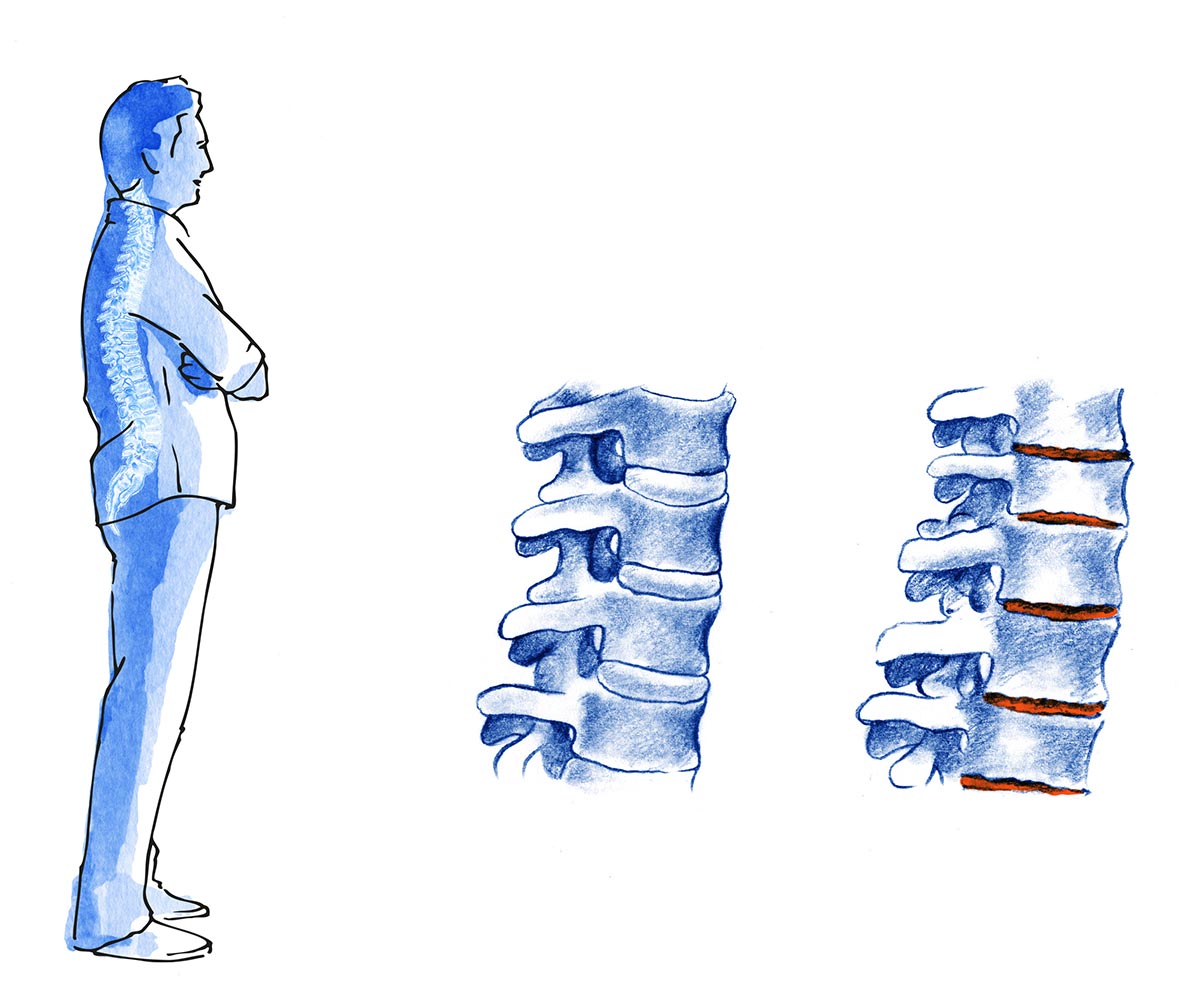
En la unidad de reumatología de HC se le otorga gran importancia al diagnóstico diferencial de las artropatías inflamatorias.
Entre las más frecuentes están:

La Artritis Reumatoide es una enfermedad crónica autoinmune que afecta a las articulaciones produciendo inflamación.
La inflamación persistente puede acabar dañando los huesos, ligamentos y tendones que hay alrededor de la articulación. Si la inflamación es mantenida en el tiempo, se produce una deformidad progresiva de las articulaciones que limita la movilidad pudiendo ser causa de discapacidad.
En algunas ocasiones puede afectar a órganos como el corazón, riñón o pulmón.
Las mujeres tienen una predisposición hasta 3 veces mayor y se desarrolla normalmente entre los 40 y 60 años.
Causa
La causa es desconocida, pudiendo estar implicados factores genéticos así como factores ambientales desencadenantes como puede ser el caso de una infección que altere las células del sistema inmune.
Síntomas
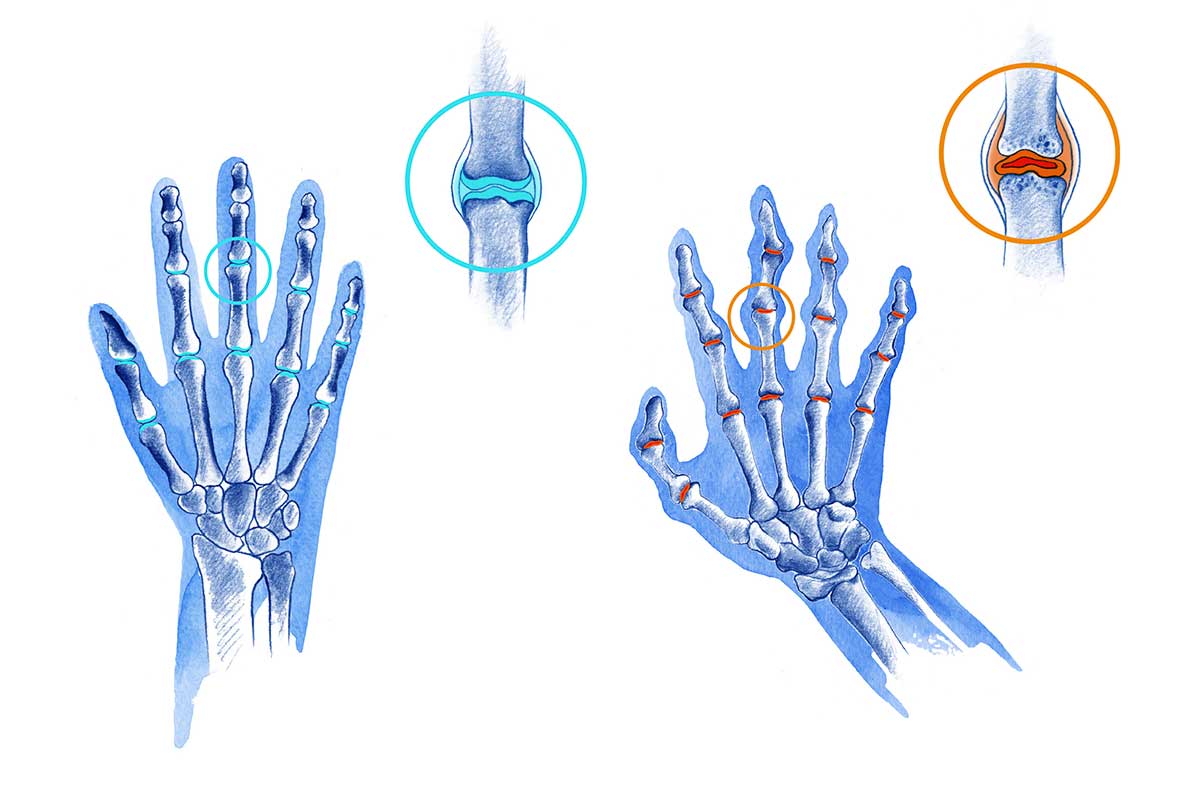
Diagnóstico
Tratamiento
El diagnóstico temprano y tratamiento personalizado hace posible que las personas con Artritis Reumatoide vivan su vida con normalidad. Para ello es necesario analizar las distintas opciones terapeúticas de forma personalizada y planificar objetivos y expectativas.
Recomendaciones para pacientes
- Entiende y conoce tu enfermedad
- Consulta con tu médico dudas sobre síntomas, evolución de la enfermedad y efectos secundarios de tratamientos.
- Mantén un estilo de vida activo, haz ejercicio diario
- Sigue una dieta saludable: reduce la cantidad de sal y azúcar. Toma alimentos antioxidantes como frutas y verduras, cereales integrales y grasas saludables como el aceite de oliva o los ácidos grasos omega-3 presentes en el pescado.
- Mantente en tu peso ideal, el sobrepeso es una carga extra para tus articulaciones.
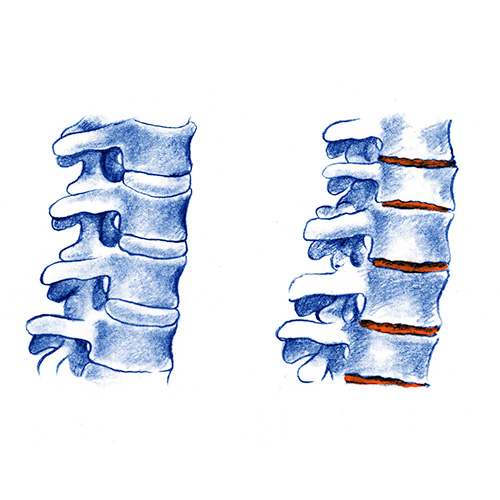
La espondilitis anquilosante es una enfermedad inflamatoria crónica que afecta a la columna vertebral y otras articulaciones disminuyendo su flexibilidad y produciendo rigidez.
La enfermedad evoluciona en brotes o ataques de inflamación de las articulaciones. Entre ataque y ataque el paciente suele permanecer sin síntomas de dolor.
Afecta a personas jóvenes y aparece habitualmente en varones entre los 20 y 30 años de edad.
Síntomas
Causa
La causa es desconocida pero la genética tiene un papel importante en su aparición. El riesgo de padecer la enfermedad es algo mayor si un miembro de la familia (padre o hermano) desarrolla la enfermedad y si se tiene el test para el antígeno HLA-B27 positivo.
Diagnóstico
Tratamiento
Actualmente no existe ningún tratamiento capaz de curar la enfermedad. El objetivo es reducir el dolor y la rigidez articular, así como prevenir las deformidades para mejorar la calidad de vida del paciente y permitirle desempeñar sus actividades cotidianas con normalidad.
Recomendaciones para pacientes
- Dejar de fumar. El tabaco ha demostrado ser un factor que empeora el pronóstico.
- Mantener una postura correcta durante el trabajo y el descanso nocturno (mantener las piernas derechas en vez de dormirse de lado con las piernas encogidas, tumbarse con la cabeza hacia abajo al menos media hora diaria…). El colchón debe ser firme. Emplear una almohada delgada o una que solamente apoye el hueco del cuello. No es recomendable el uso de corsés y fajas puesto que favorecen la inmovilidad de la espalda.
- Realización diaria de gimnasia que fortalezca la musculatura abdominal y espinal.
- En las fases de mayor inflamación puede ser útil la aplicación de calor y la hidroterapia. El baño o la ducha matinal con agua caliente pueden ayudar a desentumecer los músculos y las articulaciones.
- La natación es el mejor ejercicio ya que ejercita todos los músculos y articulaciones de la espalda y el riesgo de lesionarse es bajo. Evitar deportes y ejercicios de contacto y colisión física.
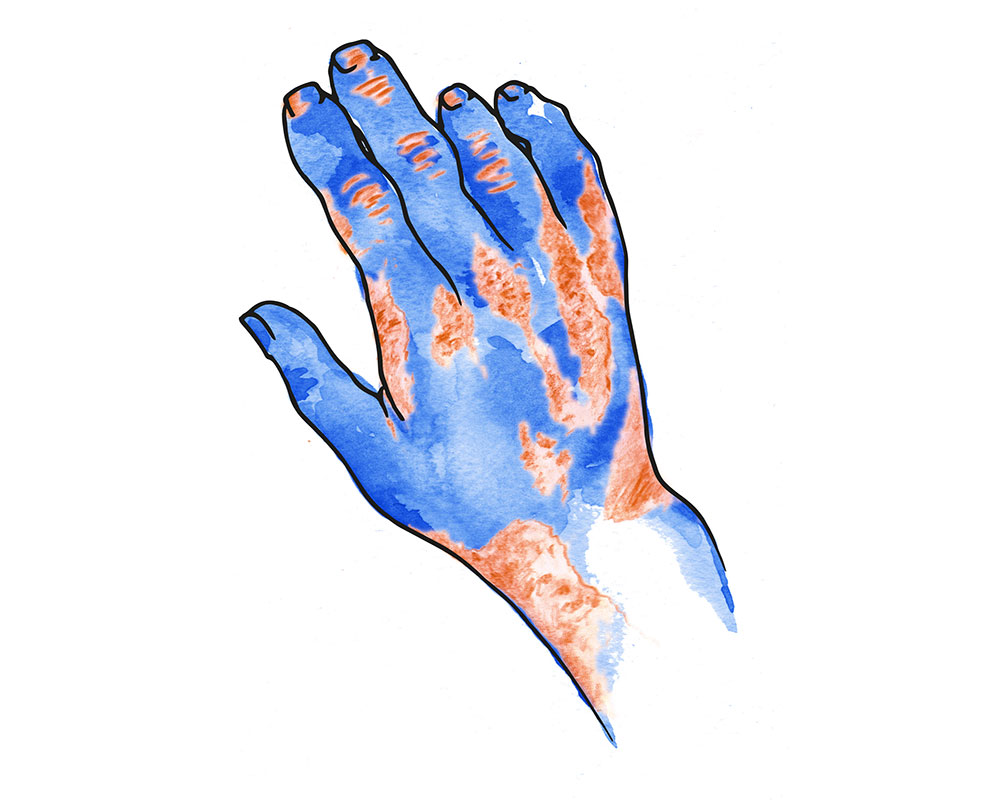
Es una enfermedad que afecta a las articulaciones y se presenta en un 10% de los pacientes con psoriasis en piel. En la mayor parte de los casos la artritis aparece después de años de evolución de las lesiones cutáneas.
Es una enfermedad crónica que alterna períodos de inactividad e inflamación.
Síntomas
Causa
La causa es desconocida. Probablemente se trate de una enfermedad multifactorial donde están implicados factores genéticos, inmunitarios y ambientales.
Diagnóstico
Tratamiento
Recomendaciones para pacientes
- Realice seguimiento periódico con sus especialistas en reumatología y dermatología, la atención multidisciplinar de la enfermedad permite un mejor control de los síntomas.
- Practique ejercicio físico moderado.
- Evite el sobrepeso y la obesidad. Ambos son factores de riesgo cardiovascular y este riesgo ya está aumentado por la propia enfermedad psoriásica. Además ambos reducen las posibilidades de éxito de los tratamientos.
- Realice reposo en períodos de brote articular
- Evite alcohol y tabaco. Tanto el alcohol como el tabaco empeoran la piel y las articulaciones, y hacen que el control de la enfermedad sea más difícil.
- El tratamiento fisioterápico puede aliviar el dolor y facilitar hacer las tareas diarias.
Dr. Nieto González, Ana
Especialista en Reumatología
Tfno.: +34 952 908 628
+34 609 148 799
952908898 Oncología
951829947 Ginecología